La migraña es la forma más común de dolor de cabeza paroxístico, con una localización característica del dolor en la región temporo-fronto-orbitaria.
Durante el ataque, el dolor se extiende a la mitad de la cabeza.
Las autoridades médicas antiguas describieron la migraña con el nombre de hemicránea.
La diversidad individual de la fenomenología sintomática no puede resumirse en una definición concisa y exhaustiva de migraña.
Dada la importancia diagnóstica de los signos, puede organizarlos en la siguiente secuencia. En primer lugar se debe poner el dolor paroxístico con localización en la región temporo-orbitario-frontal. Si el dolor no es paroxístico, no podemos hablar de migraña. La localización indicada del dolor durante un ataque también es un rasgo muy característico.
Al mismo tiempo, debe recordarse que cambiar la localización alterna (derecha-izquierda) y, a veces, incluso la localización bilateral, no excluye el diagnóstico de migraña. La extensión del dolor a la mitad de la cabeza no puede considerarse un signo absoluto, por otro lado, la extensión del dolor durante un ataque a “toda la cabeza” no excluye la migraña.
Los signos importantes para el diagnóstico son la frecuencia y el estereotipo de las convulsiones. Sin embargo, estas características, la frecuencia y manifestaciones similares de un ataque, permanecen estereotipadas durante un cierto período de tiempo, de 1 a 3 años. Un cambio en la frecuencia y el “patrón” de un ataque durante un período de tiempo más prolongado no excluye el diagnóstico de migraña. El estereotipo de las manifestaciones individuales puede incluir las características de los síntomas durante el aura o el pródromo y los síntomas asociados con un ataque, incluidas las características de los signos de disfunción autonómica y los trastornos psicoemocionales.
Según diferentes autores, la prevalencia de la migraña oscila entre el 4 y el 20% en la población general.
La mayoría de los autores apuntan a una predisposición hereditaria a la migraña, en el 50-60% de los pacientes, los padres padecían migraña verdadera, muchos tienen antecedentes familiares de indicaciones de otras formas de desregulación vegetovascular.
En 2/3 de los casos, la inferioridad de la regulación vascular se transmite por línea materna y en 2/3 casos por línea paterna. La predisposición genética se hace evidente cuando se estudia la migraña en gemelos, ocurre especialmente a menudo en parejas discordantes dicigóticas. Las características de la regulación neurohumoral y la respuesta fisiológica a las fluctuaciones en la homeostasis y los factores externos se heredan. Tal predisposición hereditaria con una combinación desfavorable de factores endógenos y exógenos se manifiesta en forma de migraña [Friedman A.R., Grangler M.E., 1978; Raskin NH, Appenzeller O., 1980].
En más del 50 % de los pacientes, la migraña comienza en las dos primeras décadas de la vida, más a menudo durante la pubertad. La búsqueda de migraña aumenta bruscamente entre los 20 y los 25 años, permanece en este nivel hasta los 40 años y disminuye lentamente en las personas mayores y ancianas. Entre las personas que han tenido al menos un ataque de migraña en la infancia y la adolescencia, el 30-40 % se deshace de los ataques con la edad, y en el 30 % la frecuencia y la intensidad de los ataques disminuyen aún más. En otros casos, la jaqueca continúa hasta la vejez [Fedorova ML, 1972; Goldstein M., Chen TS, 1982].
Fisiopatología y patogenia de la migraña
En la génesis de la migraña intervienen mecanismos nerviosos, vasculares y endocrino-humorales. Su participación en geneza del ataque y la corriente interictal es diferente. En cualquier caso, se puede argumentar que la migraña ha perdido la estabilidad de la regulación de estos sistemas, incluida la adecuación de su respuesta a las fluctuaciones en la influencia de factores endógenos y exógenos, principalmente sobre el estado de la circulación craneoencefálica.
Los trastornos vasculares durante un ataque, durante un aura o un pródromo, son causados por una vasoconstricción, una disminución del flujo sanguíneo cerebral regional [en un 20-60%] y una expansión de las ramas predominantemente extracraneales de la arteria carótida externa en la fase dolorosa [WolffH .C, 1937; Antonio M., Lance JW, 1972; Sakai E, Meyer JS, 1978; Olesen J. et al., 1982].
La duración de la isquemia cerebral durante el aura no suele exceder la duración de la parte inicial indolora del ataque. En algunos casos, se “prolonga”, y luego los síntomas de aura, causados por isquemia transitoria en diferentes partes del sistema de vascularización vertebrobasilar o carotídeo, “capa” sobre las manifestaciones de la fase de dolor [Olesen J. et al., 1982 ].
La vasoconstricción y la isquemia cerebral durante el aura o pródromo se confirman indirectamente en individuos con ataques de migraña recurrentes durante muchos años por la presencia de múltiples quistes pequeños en tomografías computarizadas después de pequeños ataques cardíacos, atrofia de la médula, expansión de los ventrículos cerebrales y espacios subaracnoideos. Dorofeeva M.Yu., 1983].
Se ha establecido que la vasoconstricción no es necesaria para el pródromo, algunos pacientes desarrollan hiperemia local desde el inicio, mientras que otros tienen áreas de vasoconstricción e isquemia adyacentes a áreas de vasodilatación e hiperemia [Edmeads J., 1977; Olesen J. et al., 1982]. Olesen J. (1981) observó a un paciente que desarrolló metamorfopsia en el pródromo en el contexto de hiperemia local en la región parieto-occipital del cerebro. De una forma u otra, la discirculación cerebral durante el aura y el pródromo de un ataque no se acompaña de dolor.
La aparición del dolor pulsátil característico coincide con la dilatación parética y el aumento de la amplitud de la pulsación de las ramas de la arteria carótida externa y, en primer lugar, de la arteria temporal superficial (fig. 5.5).
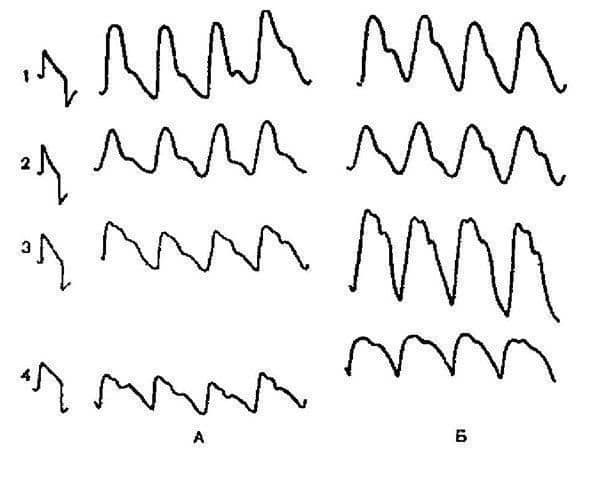
Arroz. 5.5. Aumento de la amplitud de las pulsaciones de la arteria temporal superficial durante un ataque de migraña:
A – REG en el período interictal; B – REG durante un ataque. 1 — la cesión REG hemisférica derecha; 2 — hemisferio izquierdo otvedenie REG; 3 – reograma del área de la arteria temporal derecha (del lado del dolor); 4 – reograma de la región de la arteria temporal izquierda.
Señal de calibración 0,05 ohmios
La mayoría de los investigadores notan una clara correlación entre la intensidad del dolor pulsátil y la amplitud de la pulsación de la arteria temporal. El papel de la dilatación excesiva de la arteria temporal superficial hipotónica en la génesis del dolor punzante se confirma con un simple truco: la compresión de la arteria temporal sobre el proceso del hueso cigomático detiene o reduce drásticamente el dolor punzante en la región temporal.
El dolor punzante de diversos grados es posible en diferentes fases del ataque. Esto se debe a la secuencia individual de diferentes violaciones de la regulación del tono arterial durante el ataque. En los casos en que la desregulación comienza con hipotensión arterial, la fase de dolor desde el principio se manifiesta por pulsación dolorosa debido al estiramiento excesivo de la pared arterial por el volumen de pulso de sangre.
Cuando la violación de la regulación vascular se manifiesta por primera vez por un aumento de la permeabilidad, la pared arterial sufre una impregnación de plasma y su estiramiento excesivo por el volumen de sangre pulsado se vuelve imposible, la naturaleza pulsátil del dolor desaparece. El dolor se vuelve sordo, estallando. A veces, tal dolor ocurre desde el comienzo del ataque.
En algunos pacientes, el dolor no es pulsátil durante todo el ataque. Sobre esta base, N. Neusk (1954) sugirió que el principal mecanismo algogénico durante un ataque de migraña no es la pulsación excesiva de las arterias, sino la hipoxia tisular isquémica debido a la apertura de derivaciones arteriovenosas y la exclusión del sistema de microcirculación de la circulación sanguínea. .
La derivación patológica durante un ataque también fue establecida por V.P. Zhmurkin (1980, 1984). Sin embargo, la disfunción de las derivaciones no es el único factor vascular en la patogenia de un ataque de dolor. Es difícil estar de acuerdo con N. Neusk (1954) en que el dolor de cabeza palpitante desaparece después de la ergotamina, ya que “cierra” las derivaciones.
De hecho, cuando las derivaciones están cerradas, el estiramiento del pulso de las arterias hipotónicas solo debería aumentar, y el registro esfigmo- y pletismográfico confirma la disminución en la amplitud de la pulsación arterial después de la administración de ergotamina. PD Pearly y E.A. Chukure (1981), utilizando pletismografía oclusal del cráneo, no obtuvo datos convincentes sobre el papel de las anastomosis arteriovenosas abiertas en los ataques de migraña.
Al mismo tiempo, se debe enfatizar la importancia del concepto de Hegck A. para explicar el componente venoso del dolor vascular en la migraña; cuando se abren las derivaciones arteriovenosas, la sangre arterial se “vierte” en el sistema de vasos venosos, que están sujetos a una alta presión interna, se desbordan con sangre y se estiran demasiado (Fig. 5.6).
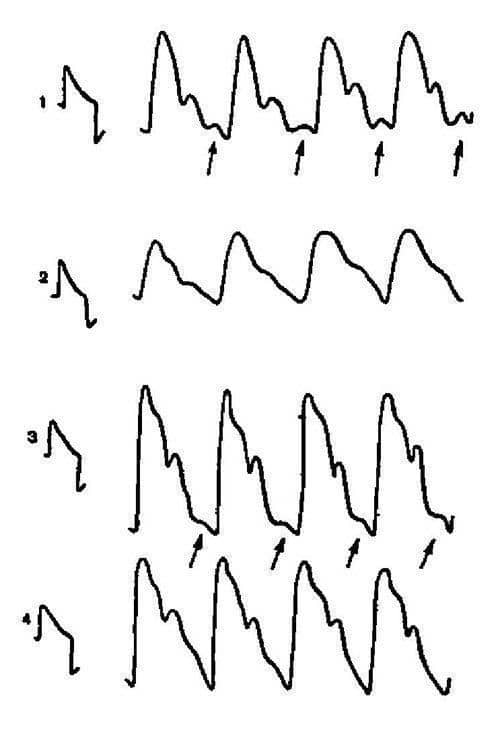
Figura 5.6. Signos reográficos de una disminución del tono arterial y venoso en el período interictal: 1 – asignación hemisférica derecha del REG; 2 — la oficina REG hemisférica izquierda; 3 – reograma del área de la arteria temporal derecha; 4 – reograma de la región de la arteria temporal izquierda. La flecha muestra ondas “venosas” presistólicas, lo que indica hipotensión de las venas.
La violación de la regulación neurovascular en pacientes con migraña se confirma por distonía vascular y cambios en la reactividad vascular en el período interictal, cuando se detecta vasodilatación patológica de la arteria temporal superficial con una prueba de nitroglicerina (Fig. 5.7) y una prueba con actividad física [Stok V.N., Pigarev V.A., 1979; Pearly P.D., Chukure E.A., 1981; Yamamoto M., Meyer JS, 1980; Drummond P.D., Lance JW, 1981].
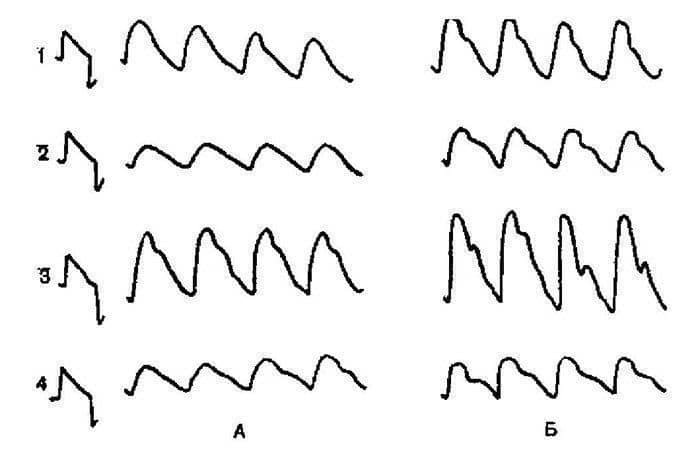
Arroz. 5.7. Vasodilatación excesiva de la arteria temporal en REG después de tomar nitroglicerina:
A — registro de fondo en el período interictal; B – registro después de tomar 14 tabletas de nitroglicerina. 1 — la cesión REG hemisférica derecha; 2 — hemisferio izquierdo otvedenie REG; 3 – reograma del área de la arteria temporal derecha (del lado del dolor); 4 – reograma de la región de la arteria temporal izquierda.
Señal de calibración 0,05 ohmios